Comprendre les liens entre autisme et sommeil
Qu’est-ce que l’autisme ?
L’autisme est un trouble du développement d’origine neurologique. Il se manifeste le plus souvent par une altération des interactions sociales et de la communication (1). Il toucherait environ 700 000 personnes en France dont 100 000 enfants ou adolescents (de moins de 20 ans) (2).
Les symptômes de l’autisme peuvent en général être détectés avant l’âge de 3 ans. Ces symptômes varient d’une personne à une autre et peuvent évoluer au fil du temps chez une même personne. L’utilisation du terme actuel « troubles du spectre de l’autisme » ou TSA (qui remplace celui de TED ou Troubles Envahissants du Développement) permet ainsi d’intégrer la diversité des troubles et de ne pas « figer » une personne avec autisme sur une échelle de « très autiste » à « un peu autiste ». Tout l’enjeu pour les familles et les accompagnants est d’identifier les forces et faiblesses de l’enfant afin de recommander la meilleure prise en charge adaptée à ses capacités. (1)
Quels sont les principaux signes des troubles du spectre de l’autisme ?
Ils concernent principalement le domaine de la communication, des relations sociales, du comportement et des intérêts. En cas de doute, n’hésitez pas à en parler à un médecin.
- La communication :
Les enfants avec autisme présentent des anomalies de la communication verbale (particularités de syntaxe, répétition de mots ou de phrases, etc.) ou non verbale (non reconnaissance des émotions, pas de pointage avec le doigt, etc.). Les parents peuvent remarquer une absence de babillage et de pointage à partir de 12 mois, une absence de mots à partir de 18 mois ou encore une absence d’association de mots à partir de 24 mois. Certaines personnes avec TSA resteront non-verbales toute leur vie. - Les relations sociales :
Les enfants avec autisme ont des difficultés à comprendre et à partager les pensées et les émotions des autres personnes ainsi que les règles sociales implicites, ce qui engendre des difficultés de développement des interactions sociales. Ces enfants n’expriment pas ou peu d’intérêt pour les jeux collectifs. - Le comportement et les activités :
Les enfants avec TSA peuvent avoir des comportements répétitifs et stéréotypés. Ils se concentrent sur des activités restreintes et exigent une routine quotidienne qui les rassure. Le moindre changement dans cette routine peut engendrer des réactions disproportionnées. - Un fonctionnement cognitif différent :
L’autisme est un type de traitement des informations externes et internes spécifique qui entraîne un autre mode de pensée. Un accompagnement adapté et des interventions personnalisées pourront permettre à chaque enfant de développer ses talents.
Les filles et les garçons sont-ils égaux face à l’autisme ?
Les garçons présentent des troubles du spectre de l’autisme plus souvent que les filles. On parle de 3-4 garçons concernés pour une fille. Cependant, les outils de détection et d’évaluation de ce trouble ont été validés principalement sur une population masculine, avec le risque de ne pas prendre en compte les signes spécifiques aux filles (2). Les troubles du spectre de l’autisme sont souvent sous-diagnostiqués chez les filles car elles auraient une meilleure capacité à s’adapter et « camoufler » leur handicap en développant des stratégies pour compenser leurs difficultés de communication. Chez les jeunes filles avec autisme, l’entourage aura tendance à confondre timidité et difficulté sociale alors que ce comportement atypique interpellera plus chez un petit garçon. (1)
Comment le diagnostic de l’autisme est-il posé ?
Le diagnostic d’autisme repose sur deux dimensions symptomatiques qui sont : (3)
- Les déficits persistants de la communication et des interactions sociales observés dans des contextes variés,
- Le caractère restreint et répétitif des comportements, des intérêts ou des activités.
Les parents, les professionnels du secteur de la petite enfance, les enseignants ou psychologues sont susceptibles de repérer, observer, déceler un ou plusieurs signes inhabituels pouvant indiquer une particularité de développement de l’enfant. Il est alors recommandé de consulter rapidement le médecin assurant le suivi habituel de l’enfant (médecin traitant, de PMI, etc.). Ce dernier réalisera un examen approfondi et, en cas de suspicion de TSA, orientera l’enfant vers une consultation de seconde ligne (équipe spécialisée formée aux troubles du neurodéveloppement).
En pratique, le diagnostic de l’autisme se déroule en deux étapes : l’entrevue structurée et les évaluations formelles. La première étape est importante pour les enfants et leurs parents car elle permet d’établir un premier bilan de dépistage. Les évaluations fonctionnelles permettront ensuite d’examiner le comportement de l’enfant en situation réelle (communication et langage, interaction sociale et socialisation, cognition, sensorialité et motricité, émotions et comportement). Un bilan complémentaire comprenant des examens sanguins, des examens d’imagerie cérébrale, un bilan génétique, etc. peut également être prescrit pour éliminer d’autres pathologies (1).
En fin d’évaluation, il est essentiel que le médecin restitue aux parents son diagnostic en prenant tout le temps nécessaire pour expliquer ses conclusions et leurs conséquences, notamment en termes d’interventions à mettre en place (1).
Plus l’évaluation est précoce, plus l’intervention sera efficace et permettra d’agir positivement sur le développement de l’enfant. (1) Malheureusement, les délais d’attente en consultation spécialisée peuvent parfois être très longs (4), aussi est-il important d’envisager une prise en charge avant la confirmation du diagnostic définitif.
Quelles sont les origines de l’autisme ? Peut-il être traité ?
L’autisme est lié à des anomalies très précoces (avant la naissance) du neurodéveloppement. La recherche a mis en évidence des défauts de mise en place et d’organisation de certains réseaux cérébraux spécialisés (dédiés à la communication sociale, à la modulation du comportement). Plusieurs centaines de gènes de susceptibilité à l’autisme ont été identifiés. L’autisme est donc d’origine multifactorielle mais avec une forte composante génétique.
Les trois facteurs de prédisposition reconnus de l’autisme sont :
- une naissance prématurée,
- le sexe masculin,
- et les antécédents familiaux d’autisme. (2)
L’autisme ne se soigne pas mais une prise en charge adaptée à l’enfant améliore ses capacités fonctionnelles à interagir avec le monde qui l’entoure et à s’y adapter. Cette prise en charge, pluridisciplinaire et individualisée, est un parcours de soin qui évolue avec l’enfant, puis l’adolescent et l’adulte. Certains médicaments peuvent être prescrits aux personnes avec autisme afin de traiter des troubles associés comme l’épilepsie ou les troubles du sommeil. (2)
L’autisme s’accompagne de comorbidités qui peuvent affecter la qualité et la durée de vie des personnes qui en sont atteintes. Les comorbidités les plus fréquentes sont : l’épilepsie, les troubles du sommeil, les troubles gastro-intestinaux et les troubles psychiatriques. Leur diagnostic peut parfois être complexe car de nombreuses personnes avec TSA ont des difficultés à reconnaitre et à communiquer leurs symptômes. (5)
Les troubles du sommeil en particulier sont présents chez de nombreux enfants présentant des troubles du spectre de l’autisme. Les symptômes les plus fréquents sont la difficulté à s’endormir, une durée de sommeil consolidé plus courte et des réveils précoces. Ces troubles peuvent aggraver les symptômes de l’autisme et impacter la qualité de vie de tout l’entourage, d’où l’importance d’une prise en charge précoce qui passe en premier lieu par l’adoption de bonnes habitudes « veille-sommeil ».
A lire aussi : Solliciter l’aide d’un professionnel de santé pour troubles du sommeil chez l’enfant avec TSA
Sources
(1) Autisme Info Service. https://www.autismeinfoservice.fr/informer
(2) Inserm : Dossier Autisme. https://www.inserm.fr/information-en-sante/dossiers-information/autisme
(3) Haute Autorité de Santé. Trouble du spectre de l’autisme : Des signes d’alerte à la consultation dédiée en soins primaires (2018). https://www.has-sante.fr/jcms/c_468812/fr/trouble-du-spectre-de-l-autisme-signes-d-alerte-reperage-diagnostic-et-evaluation-chez-l-enfant-et-l-adolescent
(4) Évaluation de la politique en direction des personnes présentant des troubles du spectre de l’autisme. Rapport de la cour des comptes. Décembre 2017.
(5) https://www.chop.edu/news/autism-s-clinical-companions-frequent-comorbidities-asd [consulté le 07 septembre 2021].
Pourquoi le sommeil de l’enfant est-il important ?
Les bienfaits du sommeil sont connus de tout temps. Du biologiste Buffon qui le décrivait comme un « besoin naturel » à Diderot qui considérait le sommeil comme « nécessaire pour soutenir, réparer et remonter la machine de l’homme » (1).
Les troubles du sommeil, quant à eux, ont de multiples conséquences. Ils affectent la santé somatique et mentale de l’enfant, affectent ses capacités cognitives comme l’attention, la mémoire ou l’apprentissage et peuvent être à l’origine des troubles du comportement. Chez l’enfant avec TSA, les troubles du sommeil exacerbent toutes les manifestations des TSA tant sur les symptômes cardinaux de l’autisme que sur les troubles comorbides. (2,3,4)
Enfin, pour les parents d’enfants avec TSA, les problèmes de sommeil sont les symptômes les plus souvent cités pour leur impact négatif sur la qualité de vie et le fonctionnement quotidien, et pour lesquels ils sont demandeurs d’aide. (5)
A lire aussi : Résultats d’une enquête sur l’impact des troubles du sommeil chez l’enfant
Pr Carmen Schröder, pédopsychiatre
Les bienfaits du sommeil
Le sommeil profond
Le sommeil profond intervient principalement lors de la première partie de la nuit et est caractérisé à l’électroencéphalogramme par des ondes lentes et amples. Les bienfaits de cette phase de sommeil sont multiples :
- Économie et restauration d’énergie: le sommeil facilite le « repos » du cerveau et de ses liaisons nerveuses, protège contre l’accumulation de stress et contribue à l’élimination des toxines du cerveau, des systèmes respiratoires et cardiovasculaires, etc.
- Production accrue de certaines protéines et hormones comme l’insuline et l’hormone de croissance d’où l’importance d’une bonne qualité de sommeil chez l’enfant.
- Adaptation à l’environnement : l’horloge circadienne (qui contrôle les rythmes biologiques) maintient un équilibre stable face aux modifications extérieures et coordonne les activités cycliques du corps comme le « rythme veille-sommeil ».
Le sommeil paradoxal
Le sommeil paradoxal intervient plus fréquemment lors de la deuxième partie de la nuit. Durant cette phase de sommeil, l’activité cérébrale qui est intense contraste avec une inertie physique. De nombreux bienfaits ont été attribués à cette phase du sommeil :
- Maturation du système nerveux : particulièrement importante chez le nouveau-né.
- Le rêve : le sommeil paradoxal est la phase où l’on rêve le plus. Bien que la fonction des rêves ne soit pas élucidée, il a été démontré que pendant le sommeil paradoxal, les processus de mémorisation et de stockage des mémoires sont très actifs. Selon certains chercheurs, les rêves et le sommeil paradoxal participeraient également à la construction de la personnalité.
Enfin, le sommeil participe à la performance (physique et intellectuelle) de l’individu, à la mémoire et l’apprentissage, à la régulation de son humeur et à la vigilance.
Quelles sont les particularités du sommeil de l’enfant ?
Les durées recommandées de sommeil par 24 heures dépendent avant tout de l’âge de l’enfant. La National Sleep Foundation a évalué, en 2015, les durées optimales du sommeil par tranches d’âges (6). Ces recommandations sont résumées dans la figure ci-dessous :
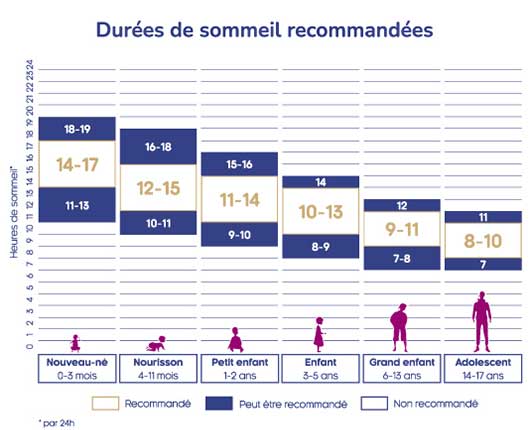
(National Sleep Foundation – Hirshkowitz et al. 2015).
Le sommeil de l’enfant, comme c’est le cas chez l’adulte, dépend de deux systèmes : la régulation homéostatique (reliée à la pression du sommeil ou force qui pousse au sommeil) et la régulation circadienne (reliée à l’alternance jour/nuit). Comme le montre bien le graphique, la durée totale de sommeil diminue de la naissance à l’âge adulte, avec une augmentation du sommeil de nuit et une diminution du nombre/durée des siestes. Il devient principalement nocturne entre l’âge de 3 à 6 ans. Cependant, les transitions entre les différents stades de sommeil ne sont pas encore fluides chez l’enfant ce qui peut provoquer certains troubles comme les terreurs nocturnes. (1)
Chez l’enfant, le rythme de sommeil peut être perturbé par un environnement ou des habitudes inadaptés. D’où l’importance de mettre en place des « donneurs de temps » (heure fixe de coucher et lever, heures fixes de repas), de respecter les caractéristiques propres du sommeil de chaque enfant mais aussi d’éviter les écrans en fin de journée. (1)
Qu’est-ce qu’une bonne nuit de sommeil ?
La durée du sommeil, sa qualité et son architecture varient tout au long de la vie, et particulièrement pendant les 5 premières années. Le nouveau-né passe 80 % de la journée endormi, et les enfants en âge préscolaire environ 50 %. Des études ont montré l’importance d’un sommeil de bonne qualité pour la croissance et le développement de l’enfant et pour le bien-être familial.
Voici les principaux indices de bonne qualité de sommeil :
- Latence d’endormissement < 30 minutes,
- Durée maximale de sommeil ininterrompu (durée la plus longue pendant laquelle votre enfant reste endormi la nuit sans se réveiller) > 6 heures,
- Durée de sommeil correspondant à la durée recommandée en fonction de l’âge de l’enfant, voir schéma ci-dessus.
Les troubles du sommeil font partie des comorbidités les plus fréquentes chez les enfants avec TSA. Or, il a été démontré qu’un sommeil continu plus long chez des enfants avec TSA était associé à moins de difficultés comportementales pendant la journée. Dans une récente étude, les enfants ayant les symptômes les plus marqués présentaient une durée maximale de sommeil ininterrompu 60 à 75 minutes plus courte que les autres, ce qui équivaut à un cycle de sommeil complet (sommeil paradoxal et sommeil non paradoxal). Or le sommeil paradoxal et le sommeil non paradoxal sont liés au développement de l’enfant et à la consolidation de sa mémoire. Un sommeil consolidé pendant toute une nuit est optimal pour les changements de plasticité nécessaires à l’apprentissage chez les enfants avec TSA. Il est donc important de prendre en compte la durée du sommeil nocturne continu lors de l’évaluation du sommeil chez les enfants avec TSA. (7, 8)
Sources
(1) https://sommeilenfant.reseau-morphee.fr/
(2) Blackmer AB, et al. Management of sleep disorders in children with neurodevelopmental disorders: A Review. Pharmacotherapy. 2016;36(1):84-98. https://doi.org/10.1002/phar.1686
(3) Cohen S, et al. The relationship between sleep and behavior in autism spectrum disorder (ASD): a review. J Neurodev Disord. 2014;6(1):44. https://doi.org/10.1186/1866-1955-6-44
(4) McCann M, et al. The relationship between sleep and working memory in children with neurological conditions. Child Neuropsychol. 2018;24(3):304-321. https://doi.org/10.1080/09297049.2016.1231298
(5) McConachie H, et al. Parents suggest which indicators of progress and outcomes should be measured in young children with autism spectrum disorder. J Autism Dev Disord 2018;48(4):1041–1051. https://doi.org/10.1007/s10803-017-3282-2
(6) Hirshkowitz M, et coll. National Sleep Foundation’s sleep time duration recommendations: methodology and results summary. Sleep Health. 2015 Mar;1(1):40-43. https://doi.org/10.1016/j.sleh.2014.12.010. Epub 2015 Jan 8. PMID: 29073412.
(7)Yavuz-Kodat E et coll. Disturbances of Continuous Sleep and Circadian Rhythms Account for Behavioral Difficulties in Children with Autism Spectrum Disorder. Journal of Clinical Medicine. 2020; 9(6):1978. https://doi.org/10.3390/jcm9061978
(8) Gringas P. Sleep in neurodevelopmental disorders : Chapter 6 in : I. PAEDIATRIC SLEEP DISORDERS. 2021 European Sleep Research Society.
Insomnie et autisme : quel lien ?
La majorité des enfants avec des TSA souffre de troubles du sommeil : l’enfant peine à s’endormir, a de longs et fréquents éveils nocturnes et se réveille tôt. Les mauvaises nuits retentissent sur les journées, aggravent les troubles autistiques et affectent les performances. Tout au long de l’enfance et de l’adolescence, l’insomnie altère également la vie des parents, produisant stress, fatigue et état dépressif.
Les troubles du sommeil sont très fréquents chez les enfants avec TSA
Chez ces enfants, les troubles du sommeil sont l’une des plaintes les plus fréquemment rapportées par les familles. Ils toucheraient entre 50 et 80 % des enfants soit environ 2 à 4 fois plus que chez les enfants à développement typique (1).
On parle d’insomnie (troubles de l’endormissement et/ou troubles du maintien du sommeil) à partir de l’âge de 6 mois de vie et lorsque le trouble a persisté pendant plus de 3 mois (2). En effet, l’apparition du rythme jour/nuit se met en place au cours des 3 premiers mois de vie (3) et la coordination des rythmes biologiques se développe durant les 6 premiers mois (4). Chez les enfants avec TSA, les troubles du sommeil surviennent souvent chez le nourrisson avant l’âge de 18 mois. Des troubles du sommeil sévères après l’âge d’un an doivent amener à consulter (5).
De façon générale, les enfants avec TSA présentent fréquemment (1) :
- Des difficultés à s’endormir avec une durée pour passer de l’état d’éveil au sommeil supérieure à 30 minutes,
- Une durée totale de sommeil réduite : exemple moins de 8h pour un enfant de 3 à 5 ans,
- Des réveils nocturnes fréquents de longue durée (supérieurs à une heure) qui mènent à un sommeil fragmenté et de ce fait moins récupérateur (moins de 6 heures de sommeil continu par nuit),
- Des réveils précoces (plus d’une heure avant l’heure désirée du lever).
Test : Mon enfant souffre-t-il de troubles du sommeil ?
Les causes d’insomnie chez les enfants avec TSA
Plusieurs causes ont été identifiées pour ces troubles du sommeil incluant des facteurs : génétiques, environnementaux, immunologiques et neurologiques. Une diminution de la sécrétion de la mélatonine (neurohormone) et une désynchronisation de la rythmicité de l’horloge interne chez les enfants avec TSA sont en partie en cause dans ces troubles du sommeil (1,6) (voir article détaillé ci-dessous).
Par ailleurs, il existe un lien entre sommeil et troubles psychiatriques de l’enfant et de l’adolescent. En effet, on constate une fréquence élevée de nombreux troubles du sommeil en cas de maladie psychiatrique comme des symptômes dépressifs ou des troubles anxieux. Néanmoins, les liens entre sommeil et pédopsychiatrie (psychiatrie de l’enfant) sont complexes : les troubles du sommeil peuvent être une manifestation du trouble pédopsychiatrique mais ils peuvent également avoir une influence sur la présentation de la maladie (7).
Des répercussions importantes pour l’enfant et pour sa famille
Les troubles du sommeil chez l’enfant et l’adolescent peuvent avoir des répercussions sur les performances intellectuelles, le comportement ou encore l’humeur. Chez l’enfant, la fatigue, voire la somnolence en journée, ne se manifeste pas toujours comme chez l’adulte. L’enfant peut mettre en place des stratégies pour se maintenir éveillé, et la somnolence est alors remplacée par une hyperactivité motrice et une agitation pendant la journée. La somnolence excessive peut aussi se manifester par des troubles émotionnels, comme l’agressivité et l’irritabilité, ou encore des troubles de l’attention. Elle est presque toujours associée à une diminution des performances scolaires et peut même conduire à l’échec scolaire. (1)
Dr. Michel Lecendreux, pédopsychiatre
De plus, les troubles du sommeil peuvent perturber l’équilibre familial en augmentant le stress des parents et en diminuant la cohésion familiale (8). Une enquête réalisée aux Etats-Unis par « Autism Speaks » a montré que l’entourage d’enfants avec TSA présentant des troubles sévères du sommeil a plus de risque d’être obèse, diabétique, anxieux ou dépressif (9).
Les troubles du sommeil aggravent-ils les troubles autistiques ?
La réponse est probablement oui. La gravité des problèmes de sommeil et la sévérité du trouble du spectre de l’autisme pourraient être corrélées (10). Les troubles du sommeil vont amplifier toutes les manifestations des TSA :
- Augmentation des troubles de la communication et des troubles du comportement (10),
- Anxiété et instabilité de l’humeur, irritabilité, stéréotypies motrices (comportements reproduits de façon inadaptée), comportements agressifs et hostiles (10),
- Altération des compétences de l’enfant : ses capacités d’attention et de compréhension d’où une possible altération des performances scolaires (11).
Et c’est notamment la durée de sommeil consolidé (en continu) qui influe sur le fonctionnement diurne de l’enfant. En cas d’un sommeil fragmenté (< 6 heures de sommeil continu par nuit), on observe une exacerbation des difficultés comportementales chez les enfants avec TSA (12,13).
Enfin, les anomalies de la production de mélatonine qui sont souvent rencontrées chez les enfants avec TSA pourraient participer aux troubles autistiques de l’enfant et de l’adolescent (6).
Une enquête française vient étayer ces données
Une enquête française menée entre septembre 2018 et juin 2019 s’est intéressée à l’impact des troubles du sommeil sur les enfants avec TSA et sur leurs parents. Au total, 181 parents ont répondu au questionnaire qui leur a été adressé. Les troubles du sommeil concernaient 93 % des enfants et se manifestaient principalement par :
- Des délais d’endormissement très importants (supérieurs à 30-60 minutes),
- Des réveils nocturnes (2,6 réveils/nuit en moyenne),
- Une durée de sommeil réduite et des réveils matinaux précoces (pour près de la moitié des enfants), et ce malgré des rituels d’endormissement calmes.

Ces troubles du sommeil ont un impact direct sur l’enfant : difficultés cognitives, troubles du comportement (irritabilité, agitation, agressivité) et aggravation des troubles autistiques (difficultés de communication et de sociabilité).
L’environnement familial est également chamboulé. En effet les parents témoignent d’une fatigue, d’insomnies et d’un impact fort sur la vie professionnelle et les relations du couple. Une fois la prise en charge adéquate instaurée, les parents ont constaté une amélioration rapide des troubles du sommeil (entre 1 semaine et 1 mois pour la majorité des patients) avec un fort impact positif sur le comportement diurne de l’enfant et sur son environnement familial. (14)
Que faire ? Conseils pour améliorer le sommeil des enfants avec des TSA
Sources
(1) Schröder CM. Troubles du spectre autistique, sommeil et rythmes biologiques. Chapitre 6 : Syndromes psychiatriques, sommeil et rythmes. 2016
(2) International Classification of Sleep Disorders – Third Edition (ICSD-3)
(3) Breil F et coll. Les troubles du sommeil du bébé et du jeune enfant : revue de la littérature et analyse psychodynamique. Devenir – Revue européenne du développement de l’enfant, Editions Médecine et Hygiène, 2010, 22 (2), pp.133 – 162.
(4) Bathory E et coll. Sleep Regulation, Physiology and Development, Sleep Duration and Patterns, and Sleep Hygiene in Infants, Toddlers, and Preschool-Age Children, Current Problems in Pediatric and Adolescent Health Care, Volume 47, Issue 2, 2017, Pages 29-42, ISSN 1538-5442, https://doi.org/10.1016/j.cppeds.2016.12.001.
(5) Nguyen AKD et coll. Prospective Associations Between Infant Sleep at 12 Months and Autism Spectrum Disorder Screening Scores at 24 Months in a Community-Based Birth Cohort. J Clin Psychiatry. 2018 Jan/Feb;79(1):16m11127. https://doi.org/10.4088/JCP.16m11127.
(6) Tordjman S et coll. Day and nighttime excretion of 6-sulphatoxymelatonin in adolescents and young adults with autistic disorder, Psychoneuroendocrinology, Volume 37, Issue 12, 2012, Pages 1990-1997, ISSN 0306-4530, https://doi.org/10.1016/j.psyneuen.2012.04.013.
(7) Schröder C.M. Troubles du sommeil et des rythmes circadiens en psychiatrie de l’enfant et de l’adolescent. La Lettre du Psychiatre • Vol. XII – n° 2-3 – mars-avril-mai-juin 2016.
(8) Johnson CR et coll. Exploring Sleep Quality of Young Children with Autism Spectrum Disorder and Disruptive Behaviors, Sleep Medicine (2018), https://doi.org/10.1016/j.sleep.2018.01.008.
(9) Coury D et coll. Association of Child and Adolescent Sleep Problems with Child and Parental Health. Poster n° 30496. Congrès de l’INSAR 2019.
(10) Cohen, S et coll. The relationship between sleep and behavior in autism spectrum disorder (ASD): a review. J Neurodevelop Disord 6, 44 (2014). https://doi.org/10.1186/1866-1955-6-44.
(11) McCann M et coll. The relationship between sleep and working memory in children with neurological conditions, Child Neuropsychology, https://doi.org/10.1080/09297049.2016.1231298.
(12) Yavuz-Kodat E et coll. Disturbances of Continuous Sleep and Circadian Rhythms Account for Behavioral Difficulties in Children with Autism Spectrum Disorder. Journal of Clinical Medicine. 2020; 9(6):1978. https://doi.org/10.3390/jcm9061978.
(13) Gringas P. Sleep in neurodevelopmental disorders : Chapter 6 in : I. PAEDIATRIC SLEEP DISORDERS. 2021 European Sleep Research Society.
(14) Enquête sur l’impact des troubles du sommeil chez les enfants avec des troubles du spectre de l’autisme (TSA). Étude menée par l’institut Harris Interactive. 2018-2019.
Mélatonine et sommeil
L’Homme est une espèce diurne programmée pour être éveillée le jour et dormir la nuit. Cela est rendu possible grâce à notre « horloge interne » qui est capable de réguler notre rythme veille-sommeil. Cette « horloge » a spontanément une période légèrement supérieure à 24 heures, nécessitant une remise à l’heure journalière afin d’être calée sur l’alternance du jour et de la nuit. Cette remise à l’heure est possible grâce aux « synchroniseurs » qui nous sont adressés par notre environnement, à savoir : l’alternance du jour et de la nuit (synchroniseur majeur) et le rythme de l’activité sociale (heures des repas et des activités scolaires, sportives ou professionnelles). (1)
L’alternance du jour et de la nuit transmet des informations à notre cerveau sur le temps qui passe. Les cellules de la rétine transmettent l’information du degré d’éclaircissement à un groupe de neurones appelé le noyau suprachiasmatique qui joue le rôle d’horloge interne. Ce noyau suprachiasmatique est en lien avec l’épiphyse (ou glande pinéale, localisée à la base du cerveau) qui secrète une hormone, la mélatonine. (1) Mais qu’est-ce que la mélatonine ? Quel est son rôle dans l’endormissement ? Est-elle impliquée dans les troubles du sommeil liés à l’autisme ?
La mélatonine, régulateur des rythmes veille-sommeil
La mélatonine est une neurohormone naturellement produite par le cerveau au niveau de la glande pinéale. Sa libération est contrôlée par le cycle jour/nuit. Elle est sécrétée surtout pendant la nuit avec généralement un pic vers 3h du matin puis, sa sécrétion diminue progressivement jusqu’au réveil. (1, 2)
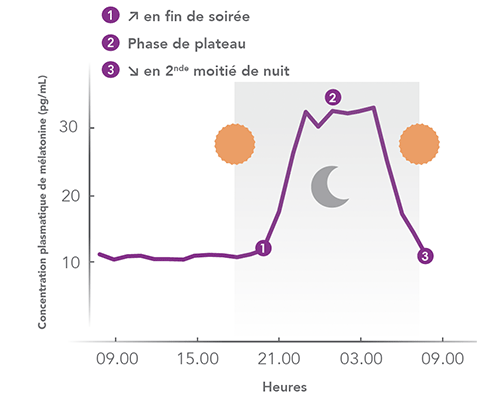
La mélatonine régule notre « horloge interne » située au sein de notre cerveau et synchronise ainsi les rythmes veille-sommeil(4). La sécrétion en début de nuit augmente le sommeil léger et ouvre la porte du sommeil (5). Le pic nocturne vers 3h du matin renforce la baisse de la température du corps et contribue au maintien du sommeil. Cependant, lorsqu’un sujet est soumis à une lumière suffisamment forte (± 2 500 lux) dans la matinée ou dans la soirée, sa température interne et son sommeil sont décalés (dans le sens d’une avance des horaires de sommeil ou d’un retard d’endormissement et de réveil, respectivement). Cet effet de la lumière est directement lié à la sécrétion de la mélatonine. Ces deux facteurs, lumière et mélatonine, permettent donc à l’organisme d’ajuster le rythme veille-sommeil aux variations cycliques du jour et de la nuit. (1)
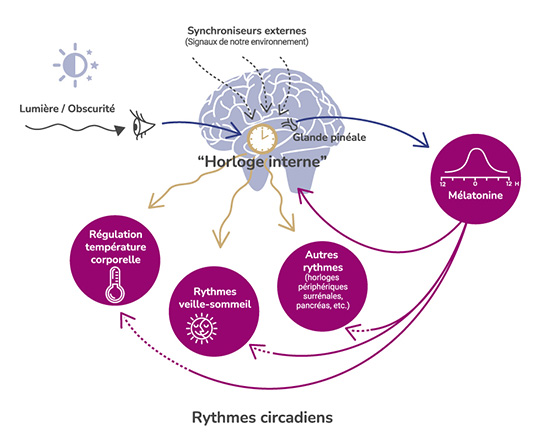
En outre, la mélatonine participe à la régulation de la majorité des fonctions physiologiques de l’organisme comme l’immunité ou encore la pression sanguine et module la sécrétion de cortisol (une hormone sécrétée par les glandes surrénales). (6)
Quels liens entre diminution de la sécrétion de mélatonine et troubles du sommeil chez les enfants avec TSA ?
Une équipe de chercheurs français a mesuré les taux moyens de mélatonine excrétés dans les urines de 49 enfants ou adolescents (prépubères, pubères ou post-pubères) à développement autistique et les ont comparés à ceux de 88 enfants ou adolescents neurotypiques du même âge (groupe contrôle). Les résultats ont montré une excrétion nocturne de mélatonine inférieure chez les patients avec autisme en comparaison au groupe contrôle : 63 % des enfants avec TSA ont des taux de mélatonine nocturne inférieurs à la moitié des taux moyens retrouvés dans le groupe sans TSA.
Cette différence était plus marquée chez les enfants que chez les adolescents. Enfin, la plus faible production de mélatonine était corrélée à la gravité des troubles autistiques (communication verbale et jeu). Signalons que dans la population sans TSA, les taux de mélatonine sont plus élevés dans l’enfance qu’à l’adolescence. (7)
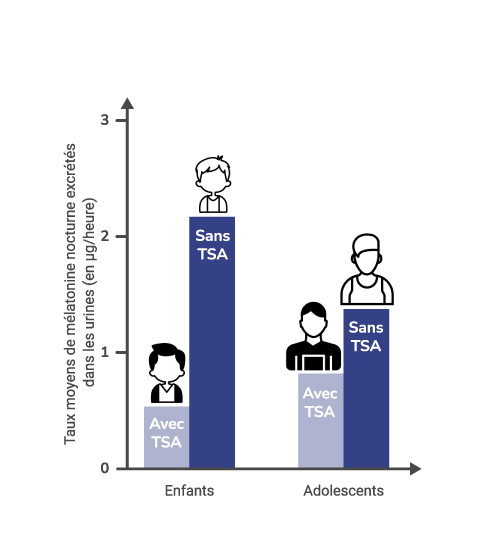
Une autre étude a, quant à elle, examiné l’évolution des taux moyens de mélatonine excrétée dans les urines pendant la nuit (12 heures) et pendant la journée (12 heures) permettant de recueillir des données sur un cycle de 24 heures chez des adolescents et jeunes adultes. Les taux de mélatonine de jour et de nuit sont plus faibles chez les personnes avec TSA par rapport aux sujets sans TSA. De même, les différences d’excrétion de la mélatonine entre le jour et la nuit sont de plus faibles amplitudes chez les personnes avec TSA que dans le groupe sans TSA. (8)
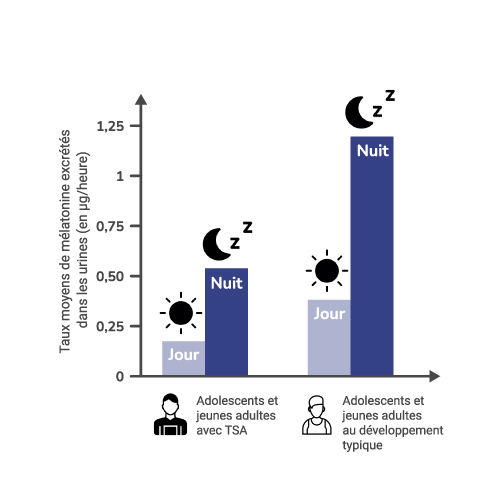
Divers facteurs seraient impliqués dans le développement des troubles du sommeil des enfants avec TSA :
- Des anomalies de la sécrétion de la mélatonine pourraient largement contribuer aux troubles du sommeil dans les TSA (9, 10). Même si le mécanisme exact n’a pas été élucidé à ce jour, l’expression de certains gènes liés au sommeil ont été associés au TSA et pourraient contribuer à la diminution de la sécrétion de la mélatonine (9). D’autres anomalies ont été incriminées dans ce phénomène comme la déficience en fer et l’inhibition de certains neuro-médiateurs au niveau du système nerveux (dopamine, sérotonine, etc.). (11)
- Des facteurs liés à l’environnement peuvent se surajouter et aggraver les troubles comportementaux, en entraînant l’incapacité de l’enfant à se calmer, ou en générant de l’anxiété (11). En cas de troubles du sommeil liés à des facteurs environnementaux ou à l’anxiété, il est nécessaire de traiter dans un premier temps l’origine de ces troubles avant le trouble du sommeil lui-même.
Sources
(1) https://reseau-morphee.fr/le-sommeil-et-ses-troubles-informations/lorganisation-du-sommeil
(2) Claustrat B et coll. Mélatonine, rythme veille-sommeil et sommeil. MEDECINE DU SOMMEIL (2005).
(3)Arendt J, et al. Immunoassay of 6-hydroxymelatonin sulfate in human plasma and urine: abolition of the urinary 24-hour rhythm with atenolol. J Clin Endocrinol Metab. 1985 ; 60 : 1166-73.
(4) Saper CB et coll. Hypothalamic regulation of sleep and circadian rhythms. Nature. 2005 Oct 27;437(7063):1257-63. https://doi.org/10.1038/nature04284.
(5) Lavie P. Melatonin: role in gating nocturnal rise in sleep propensity. J Biol Rhythms. 1997 Dec;12(6):657-65. https://doi.org/10.1177/074873049701200622.
(6) Claustrat B. Mélatonine et troubles du rythme veille-sommeil, Médecine du Sommeil, Volume 6, Issue 1, 2009, Pages 12-24, ISSN 1769-4493, https://doi.org/10.1016/j.msom.2009.02.001.
(7) Tordjman S et coll. Nocturnal excretion of 6-sulphatoxymelatonin in children and adolescents with autistic disorder. Biol Psychiatry. 2005 Jan 15;57(2):134-8. https://doi.org/10.1016/j.biopsych.2004.11.003.
(8) Tordjman S et coll. Day and nighttime excretion of 6-sulphatoxymelatonin in adolescents and young adults with autistic disorder, Psychoneuroendocrinology, Volume 37, Issue 12, 2012, Pages 1990-1997, ISSN 0306-4530, https://doi.org/10.1016/j.psyneuen.2012.04.013.
(9) Bruni O, Alonso-Alconada D, Besag F, Biran V, Braam W, Cortese S, Moavero R, Parisi P, Smits M, Van der Heijden K, Curatolo P. Current role of melatonin in pediatric neurology: clinical recommendations. Eur J Paediatr Neurol. 2015 Mar;19(2):122-33. https://doi.org/10.1016/j.ejpn.2014.12.007.
(10) Tordjman S et coll. Advances in the research of melatonin in autism spectrum disorders: literature review and new perspectives. Int J Mol Sci. 2013 Oct 14;14(10):20508-42. https://doi.org/10.3390/ijms141020508.
(11) Blackmer AB et coll. Management of Sleep Disorders in Children With Neurodevelopmental Disorders: A Review. Pharmacotherapy. 2016 Jan;36(1):84-98. https://doi.org/10.1002/phar.1686.
